Pathologies neurologiques
Questions
Questions ouvertes
Définition de la douleur projetée
Quels-sont les différentes neuropathies périphériques localisées
A quoi correspond la dégénérescence Wallérienne?
Qu'est-ce qu'une douleur neurone?
Symptomatologie du canal carpien
Qu'est-ce que la névralgie cervicale d'Arnold? Comment se traduit-elle?
Qu'est-ce qu'un syndrome lésionnel?
A quoi sert le test de lassègue?
Traitement de la radiculopathie?
Clinique de la polyneuropathie diabétique (PND)
Examen clinique du patient alcoolique polyneuropathique (PNA)
Traitement de la méralgie paresthésique?
Quelles sont les 3 phases du syndrome de Guillain-Baré
Quelles sont les différentes neuropathies diffuses?
Physiopathologie de l'algie vasculaire de la face
Qu'est-ce qu'un prodrome?
Critères diagnostic de la céphalée de tension
Quel est le rôle de la CGRP dans la migraine?
Quels sont les caractéristiques de l'aura?
Etiologie des AVC Ischémiques
Prise en charge de l'AVC hémorragique
Que sont les myoclonies?
Comment se déroule la crise tonico-clonique?
Qu'est ce qu'une encéphalite?
Comment diagnostiquer la maladie de Parkinson?
Traitement de la maladie de Parkinson
Comment poser le diagnostic de la maladie d'Alzheimer?
Qu'est-ce qu'une dysarthrie?
Qu'est-ce que la triade Parkinsonienne?
Kprim
Dans une consultation, quel signe neurologique est (sont) toujours un drapeau rouge?
Paresthésie des extrémités
Parésie d'un membre
Anesthésie sur une zone cutanée
Paralysie d'un doigt
Le test de Tinel
S'effectue sur la zone de compression nerveuse
Consiste en une percussion par marteau réflexe du nerf
Est dit positif si le sujet ressent une douleur vive
Participe au diagnostic de la névralgie cervico-brachiale
Les polynehuropathies
La PND est liée à une perturbation du liquide cérébro-spinal
Les ROT font partie de l'examen neurologique standard
Le test au monofilament de nylon est à effectuer tous les 10 ans chez le patient PND
La PNA donne une symptomatologie douloureuse
La migraine:
La phase inter critique est exempt de céphalée
La crise douloureuse ne dure jamais plus de 24h
L'aura est l'expression d'une dépolarisation neruonale appelée dépression corticale envahissante
La sérotonine a pour effet d'augmenter l'influx nociceptif
L'épilepsie d'absence:
Le patient perd connaissance
Le patient présente des myoclonies
Elle dure quelques minutes
Elle est présente surtout chez le jeune adulte
Vrai ou faux?:
La sclérose en plaque peut donner un syndrome pyramidal
Le traitement de la maladie de Parkinson consiste au début à administrer du L-Dopa
Les corps de Lewy correspondent à une accumulation de méta-amyloïde
La maladie de Parkinson débute généralement après 80 ans
A+
Le stade de neurapraxie de compression d'un nerf évolue:
sans séquelle
sans séquelle sensitive
sans séquelle motrice
sans séquelle sensitive-motrice
Lequel n'est pas un signe clinique d'atteinte sensitive
Paresthésie
Pallesthésie
Anesthésie
Arthokinésie
Les réflexes ostéo-tendineux:
Le tendon parcellaire permet de tester la racine L5
Le tendon bicipital permet de tester la racine C6
Le tendon calcanéun permet de tester la racine S1
Le tendon tricipital permet de tester C8
Polyneuropathie alcoolique:
Elle est soudaine et paroxystique
Elle serait notamment liée à une carence en vitamine D
On peut faire une IRM pour confirmer le diagnostic
L'ENMG peut aider au diagnostic
La migraine:
Touche 2 à 3 hommes pour une femme
Peut apparaître chez les enfants
Débute plus souvent après 40 ans
N'a aucun lien avec les hormones
Le traitement de l'épilepsie:
Consiste à augmenter l'excitation
Consiste à diminuer l'inhibition
Consiste à donner des anti-inflammatoires
Les 3 propositions ci-dessus sont fausses
Le syndrome pyramidal:
Le signe de Babinski est négatif
Un AVC peut donner un syndrome pyramidal
Les ROT sont toujours absents
Le patient présente un nystagmus
L' Alzheimer
Elle survient surtout après 55 ans
Elle représente la 3e cause de démence
Elle atteint plus les hommes que les femmes
Elle est irréversible
A-
Syndrome du canal carpien:
Débute par des signes sensitifs
Les signes moteurs atteignent surtout la loge hypothénar
Les douleurs peuvent s'améliorer lorsque le patient secoue sa main
Touche majoritairement les femmes
La maladie de Morton:
Elle est liée à la présence d'un névrome
Elle est uniquement motrice
On peut faire le test de la sonnette
Elle survient toujours au niveau intermétatarsien
Les céphalées primaires comprennent:
La migraine
La céphalée névralgique
La céphalée de tension
Le SUNCT
Les AVC:
Les AVC hémorragiques sont moins fréquents que les ischémiques
Les AVC hémorragiques sont généralement plus sévère que les ischémiques
L'HTA est un facteur favorisant pour les 2 sortes d'AVC
L'AVC hémorragique se traite par antithrombolitique
Sclérose en plaques:
Maladie neurodégénérative. Atteint plutôt l'adulte jeune avec moyenne d'apparition des symptômes à 30 ans.
Prévalence 1/1000 => 10'000 personnes en Suisse.
Physiopathologie:
Suite à une infection viral, il y a activation du Système immunitaire contre les antigènes du virus. Or, ces antigènes sont similaires à ceux de la myéline oligodendrocytaire. Pour une raison inconnue, le système immunitaire pénètre le SN et déclenche une réaction immunitaire contre la myéline.
L'axone, dépourvu de myéline, ne peut transmettre les potentiels d'action. Le patient présente alors une déficit neurologique et symptomatique.
Les oligodendrocates, à distance (dans le temps) des facteurs de risque de l'action immunitaire, peuvent reformer de la myéline autour des axones atteints. Le patient récupère les fonctions perdures. Il existe cependant différentes formes cliniques.
Facteurs de risque:
- Génétique
- Le tabac
- Le degré d'ensoleillement de o à 15 ans. Gradient Nord-Sud
- Hygiène
- Diversité faible du microbiote
- Pas de lien démontré avec les vaccins (hépatite B)
Symptômes SEP:
Première crise se nomme le syndrome clinique isolé. 20% de ces patients ne referont pas de 2ème crise.
- NORB (Névrite Optique Rétro Bulbaire). Perte d'acuité visuelle s'installant en quelques heures à quelques jours. Le patient récupère en 12/18 mois max.
- Dans 20% des cas la première peut atteindre n'importe quelle partie de l'encéphale. Son fréquemment retrouvés => atteinte sensitive, syndrome cérébelleux, syndrome pyramidaux
Les crises se succèdent mais sont différentes à chaque fois.
Diagnostic:
=> Imagerie: IRM critère de Mc Donald
Si imagerie pauvre, le diagnostic est posé lors d'une 2ème poussée inflammatoire distante d'au moins 1 mois et différentes de la première.
Forme clinique:
85% =>
- Forme rémittente: crise avec récupération (plus ou moins complète)
- Forme secondairement progressive, (sans crise ni récupération), fait suite à la forme rémittente
15% =>
- Forme progressive primaire: pas de crise ni de récupération
Traitement:
Poussée: corticoïdes
Traitement de fond: immunomodulateurs et immunoszppresseur
Syndrome cérébelleux:
Il traduit l'atteinte du cervelet ou des voies afférentes ou efférentes.
Etiologie:
- Tumeur
- AVC
- Sclérose en plaques
- Toxique (ex: éthylisme)
Symptôme:
- Ataxie cérébelleuse: marche ébrieuse + position statique instable
- Tremblement intentionnel
- Hypermétrie (geste trop loin)
- Nystagmus
- Dysarthrie
Signes cliniques:
- ROT: pendulaire
- Epreuve doigt/nez et talon/tibia
- Adiadococinésie: désynchronisation des mouvements entre droite et gauche => épreuve des marionnettes
- Rhomberg: patient instable pied joint yeux ouverts et fermés
Epreuve de la marionnette
Vertiges:
Sensation erronée de mouvement du patient: lui/environnement ou inversement.
=> Sensations vertigineuses différentes du vertige. Pas d'atteinte du SN ou de l'appareil vestibulaire (généralement ce sont des hypoglycémie, acrophobie, hypotension artérielle, malaise vagal, etc.)
Symptômes:
- Sensation de mouvement
- Nystagmus lors de la perte d'acuité
Nystagmus
Signes cliniques:
- Lunette de Frenzel => déclenche le nystagmus par impossibilité d'acuité visuelle.
- Test de marche aveugle: 2 pas en avant puis en arrière, yeux fermés et répété 30 fois
- Test de Fukuda: le patient marche sur place yeux fermés
- Déviation des index: bras tendu, yeux fermés
- Rhomberg: Patient debout yeux fermés => oscillation + nystagmus à l'ouverture des yeux
- Test de Hallpike: afin de déclencher le nystagmus/vertige
Syndrome harmonieux: le patient tourne du même côté dans les tests => atteinte périphérique (nerf VIII/appareil vestibulaire
Syndrome dysharmonieux: rotation aléatoire du patient => atteinte central.
Examen vestibulaire
Etiologies périphériques
Vertige Positionnel Paroxystique Bénin:
Cette pathologie est liée à la présence d'otoconie dans les canaux semi-circulaire. Cela modifie leur inertie et provoque des vertiges intenses et brefs (quelques secondes) au changement de position.
Traitement: Manoeuvre libératoire de Semont
Manoeuvre de Semont
Maladie de Ménière:
Est liée à l'hydrops => hyperpression de l'endolymphe dans l'oreille interne (canal cochléaire + appareil vestibulaire).
Symptôme:
Triade:
- Hypoacousie
- Acouphène
- Vertige
Traitement:
- Symptomatologie => anti vertigineux (Bétaserc)
Survient par crise de 30' à 3h. Avec le temps crises s'espacent et disparaissent mais laisse souvent une baisse de l'acuité auditive
Névrite vestibulaire:
Infection virale du nerf VIII vestibulaire. Vertige intense durant quelques jours. Patients alités.
Etiologies centrales:
- AVC
- Tumeur
- Etc.
Mononeuropathies
Radiculopathies:
Atteinte compressive de la racine spinale liée à diverses étiologies dont les plus fréquentes sont l'arthrose et l'hernie discale. Donne un tableau appelé syndrome lésionnel
Symptômes
Atteinte sensitive (ex: paresthésie). Arrive le plus souvent
Atteinte motrice (ex: parésie). Parfois associée => attention c'est un drapeau rouge
Atteinte SNA mais souvent asymptomatique voir paucisymptomatique (est employé pour décrire l'état d'un patient qui ne présente que très peu de symptômes, sans pour autant que cela signifie que ce dernier ne soit pas atteint d'une quelconque pathologie)
Signes cliniques
Sensitif (forcément sur un dermatome) => sensibilité tactile / thermoception / ROT (uniquement C5, C6, C7, C8 et L4, S1) / nociception (piqûre) / proprioception / arthrokinésie (ou appelée aussi sensibilité posturale est appréciée le plus souvent par le sens de position des orteils ou des doigts. Le praticien fait bouger le pouce ou le gros orteil du patient et celui-ci doit reproduire cette position avec sa main (ou l'autre main)

Exemple de dermatome
Moteur (forcément un myotone) => test de force / réflexes idéomoteurs (par percussion du muscle)

Exemple de myotome
Vidéos sur le myotome
Myotome haut du corps
Sensibilité et spécificité d'un test
Myotome bas du corps
Article sur le myotome =>
Différence entre myotome et dermatome =>
Clinique par racine: au niveau cervical: le plus fréquent est l'atteinte de C7 (sensibilité des 3 doigts du milieu de la main => voir cartographie des Dermatomes)
Réflexe ostéotendineux (ROT)
C5 => réflexe bicipital
C6 => réflexe stylo-radial
C7 => réflexe tricipital
C8 => réflexe cubito-pronateur
L4 => réflexe patellaire
S1 => réflexe achiléen
Tests cliniques
Manoeuvre de Valsalva => augmentation de la pression thoracotomie-abdominale fait monter la PA et donc la pression veineuse qui comprime les racines spinales

Racines spinales
Test de Spurling => compression du rachis cervical + inclinaison (le but est de réduire le diamètre du foraine intervertébral)
Test de Lassègue => L5/S1 par élévation antérieure du membre (mise en tension du nerf sciatique)
Test de Lery => L4 par flexion du genou (mise en tension du nerf fémoral)
Examens complémentaires
Radiographie du rachis en vue post-lat => voir les foraines intervertébraux (lésions ou dégénérescence osseuse)
Scanner / IRM pour imagerie en coupe (hernie discale, tumeur, etc.)
Traitements
Médical: AINS, corticoïdes, antalgiques, etc.
Manipulation / massage
Limite par orthèse: ceinture lombaire / minerve souple, à ne pas porter toute la journée
Repos mais pas trop. Pas ou peu d'allitement
En cas de non amélioration sur hernie discale ou apparition de signe moteur => chirurgie (ne pas oublier que la perte de force est un drapeau rouge!)
Plexopathies
Plexus brachial
C5 / C6 => syndrome de Erb-Duchenne par étirement lors de l'accouchement. Donne un syndrome moteur avec membre sup en rotation interne main et doigt en flexion par paralysie. Traumatisme par choc sur épaule: AVP (accident de la voie publique).
Plexus lombo-sacrée
Atteinte le plus fréquemment par compression tumoral. Souvent des métastases issues de cancer des organes du bassin (prostate, utérus, etc.)
Tronculopathies:
Correspond à l'atteinte des nerfs formés par le plexus. A l'exception des nerfs thoraciques faisant directement suite aux nerfs spinal.
Grand nerf occipital

Formé par C1 / C2 / C3. Nerf 100% sensitif. Innerve la partie postérieure du crâne et la partie supérieure du cou.
Compression fréquente par contracture des muscles sous-occipitaux => névralgie d'Arnold
Signes cliniques: paresthésie sur le territoire / douleur type céphalée (15% des céphalées seraient d'origine cervicale)
Traitement: Manipulation / massage. Médical: antalgique / AINS / Corticoïdes / myorelaxant
Névralgie du nerf axillaire: sur atteinte traumatique de l'épaule
Vidéo: anatomie du nerf axillaire
Luxation ant-interne de la tête humérale
Fracture du col chirurgical
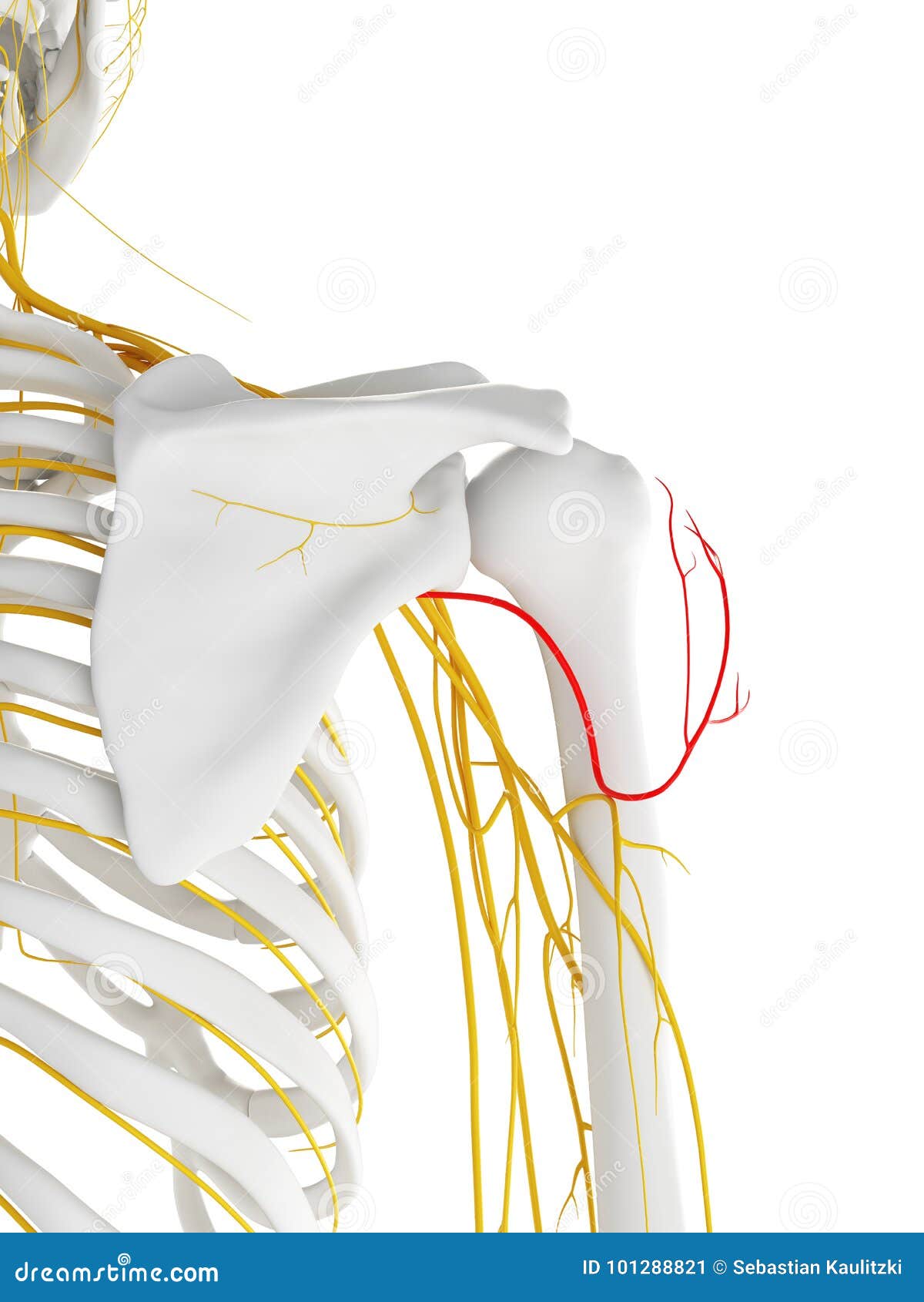
Image du nerf axillaire
Nerf radial: atteinte au niveau de la gouttière radiale de l'humérus. C'est un nerf sensitive-moteur. Ex => paralysie des "amoureux" (perte extension carpe et doigts)

Nerf radial et ulnaire
Nerf ulnaire: nerf sensitivo-moteur. Atteinte au niveau de la gouttière du nerf ulnaire (partie post-épincondyle médial). Souvent par compression répétée du nerf provocant une fibrose dans sa gouttière. Cette fibrose crée une compression intermittente au début puis progressivement devient constante
Traitement: anti-inflammatoire, glissement du nerf dans sa gouttière, si inefficace => chirurgie de transposition du nerf

Nerf radial et ulnaire
Névralgie du nerf médian = syndrome du canal carpien:
Le canal carpien est un tunnel ostéofibreux inextensible. Il contient les tendons des muscles fléchisseurs des doigts et de la main + nerf médian.
Physiopathologie: Une inflammation dans ce canal (bourse synoviale / tenosynovite) provoque un oedeme et donc une augmentation de la pression intracanalaire. Ceci comprime alors le nerf médian
Symptômes: Début sensitif avec paresthésie intermittente des 3 premiers doigts de la main. Disparait si le patient secoue la main. Puis, ensuite, l'intermittence devient constance. Puis, ensuite, l'installation de signes moteurs => parésie des muscles de la loge thénar.
Signes cliniques: Signe sensitif => que vous connaissez. Signes moteur => test de la boucle: test de force et test de Froment: test de force également.
Signe sensitif => que vous connaissez.
Signes moteur => test de la boucle: test de force. Test de Froment: test de force également.
Test de Froment
Signe de compression du nerf: test de Tinel => percussion du nerf dans sa zone de compression. Test de Phalen => main dos à dos, carpe à 90° de flexion. Si les paresthésies apparaissent en moins de 30 secondes le test est positif
Test de Tinel
Test de Phalen
Etiologies
Soit inflammation dans le canal
Soit œdème non inflammatoire => femme enceinte / insuffisance cardiaque
Traitements
Glissement du nerf dans le canal
Anti-inflammatoire (local ou systémique
Hydrothérapie: 3' dans une eau chaude / 30'' dans une eau froide, 3x de suite, 3x par jour
Mobilisation du nerf médian
Membre inférieur
Méralgie paresthésique (nerf cutané latéral de la cuisse):
Ce nerf est 100% sensitif. Il peut être comprimé lors de son passage sous le ligament inguinal en bas de l'EIAS (épine iliaque antérograde-supérieure). Il innerve la partie latérale de la cuisse.
Symptômes
Paresthésie intermittentes puis constantes
Hypo puis anesthésie
Facteurs favorisants
Obésité, grossesse, pantalon trop serré, ceinture de sécurité, etc.
Traitements
Symptomatique + étiologique. Si insuffisant => chirurgie
Syndrome du nerf tubulaire commun:
Ce nerf est sensitivo-moteur. Il est sous cutané lors de son passage latérale du col de la fibula
Symptômes
Paresthésie orteils puis pieds
Hypoesthésie
Parésie des loges ant/lat de la jambe (extension des orteils et flexion dorsale du pied)
Etiologie
Carreleur, canoës-kayaks-Kayak, etc.
Traitement
Rien ou alors étiologique
Syndrome de Morton, métatarsalgie de Morton:
Il s'agit de l'atteinte d'un nerf intermétatarsien (100% sensitif) lié à la compression par un névrosé (tumeur de la cellule de Schwann) se formant entre la tête des métatarsiens.
Symptômes
Douleurs à la marche à type de décharge électrique, obligeant le patient à s'arrêter. Avec le temps, les douleurs sont de plus en plus fréquentes, endolorissant les orteils concernés (2 et 3, 3 et 4)
Facteurs favorisants
Chaussures à talon, chaussures étroites, etc.
Signes cliniques
Signe de la sonnette
Test de Mulder: compression latérale des orteils
Test de Lassègue: extension des orteils
Traitements
Podologie: semelle
Manuelle: glissement du nerf
Chirurgie: ablation du névrosé mais risque de récidive
Maladie d'Alzheimer:
Fréquence augmente à partir de 65 ans. Rare avant, souvent forme familiale.
Sex ration: + de femmes mais probablement lié à l'espérance de vie.
108'000 patients Suisses, va en croissance.
Physiopathologie:
Multifactorielle
Amyloïdogénèse:
L'APP (amyloïde precursor protein) est une protéine transmembranaire qui est clivée par action enzymatique:
- Dans 95% des cas en 2 protéines => recyclée
- Dans 5% des cas en 3 protéines => dont la protéine bêta amyloïde. Celle-ci perd son hydrophile et s'agglomère avec ses semblables dans le milieu extra-cellulaire => forment les plaques amyloïde (sénile) toxique pour les neurones.
Dégénérescence neurofibrillaire:
La protéine TAU (Tubule associated protein) permet la stabilisation du cytosquelette neuronale et axonale. Dans la AD (Alzheimer Desease) elle s'hyperphosphrile bloquant alors ses sites de fictions sur les microtubules. Ces derniers se désagrègent et provoque la mort neuronale.
Apolipoproteine E4:
Le transport des acides gras dans le SNC s'effectue par l'intermédiaire de ces protéines. Le variant 4 provoque un dysfonctionnement dans le transport des acides gras menant à la dégénérescence des neurones => AD
Facteurs de risque de l'Alzheimer:
- Age
- Génétique
- Facteurs de risque cardiovasculaire: dyslipidémie, sédentarité, diabète, tabac, HTA
- Antécédents dépréssion
- Microtraumatisme crânien
Exposition aux pesticides, Hg, Pb, As, etc.
Facteurs protecteurs:
- Caféine
- Niveau master => réserve cognitive
Diagnostic:
Anamnèse: Perte de mémoire (court terme), modification du comportement (paranoïa, acte de violence, etc.), aphasie (oublie des mots), perte de repères spatio-temporel
Traitements:
- Pas de traitement: anticholesterasique (augmente la disponibilité de l'Ach), anti-glutamatergique (mémantine).
- Hygiène de vie: ralentissement avec régime cétogène/mind, activité physique + maintient du lien social + orthophonie.
Sémiologie
Sémiologie analytique
Etude des symptômes et des signes cliniques: les signes cliniques sont presque toujours à réaliser de manière bilatéral et symétrique
Analyse de la motricité
Symptômes:
- Faiblesse
- Maladresse
- Lourdeur
Signes cliniques:
- Test de force motrice: échelle de 0 (paralysie à 5 (force normale). Entre 1 et 4 perte de force motrice: parésie
- Amyotrophie => réduction du volume musculaire
- Fasciculations: contraction aléatoire et indépendante des unités motrices sans provoquer de mvt.
- Crampes
- Tonus musculaire: Hypertonie => atteinte centrale. Hypotonie => atteinte centrale ou périphérique
- Réflexe ostéo-tendineux (ROT): test l'intégrité de la voie nerveuse
Vidéo sur le ROT
Analyse de la sensibilité/sensivité
Symptômes:
- Paresthésie: fourmillement/picotement
- Hypo/anesthésie: diminution ou abolition de la sensibilité
- Dysesthésie: sensation anormale chaud/froid/ruissellement...
- Douleur
Signes cliniques:
- Hypo/anesthésie: pinceau, palpation, pincement
- Proprioception: épreuve de doigts/nez, épreuve pouce, arthrokinésie (par mobilisation du gros orteil), poursuite de la crête tibial avec le talon
- Pallesthésie: sensation vibratoire
- Thermosensibilité
Vidéo sur la sensibilité proprioceptive => Vibration (pallesthésie)
Analyse du système autonome
Symptômes et signes cliniques:
- Impériosité/Incontinance
- Trouble erectile
- Trouble vase-moteur se traduisant par une peau sèche/dépilation/ongle cassant/fraicheur
- Hypotension orthostatique
- Etc.
Physiopathologie
Niveau d'atteinte
Corps cellulaire
- Neurone sensitif (en T dans les ganglions spinaux) = 100% signe sensitif
- Neurone moteur (moto neurone de la corne antérieure de la moelle) = signe sensitivo-moteur
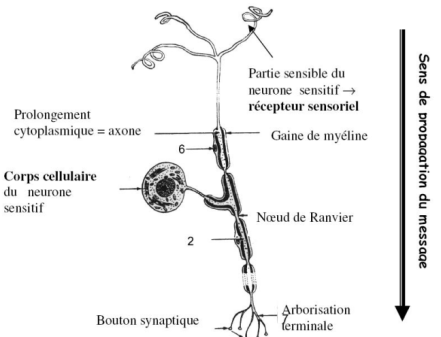
Image neurone sensitif en T
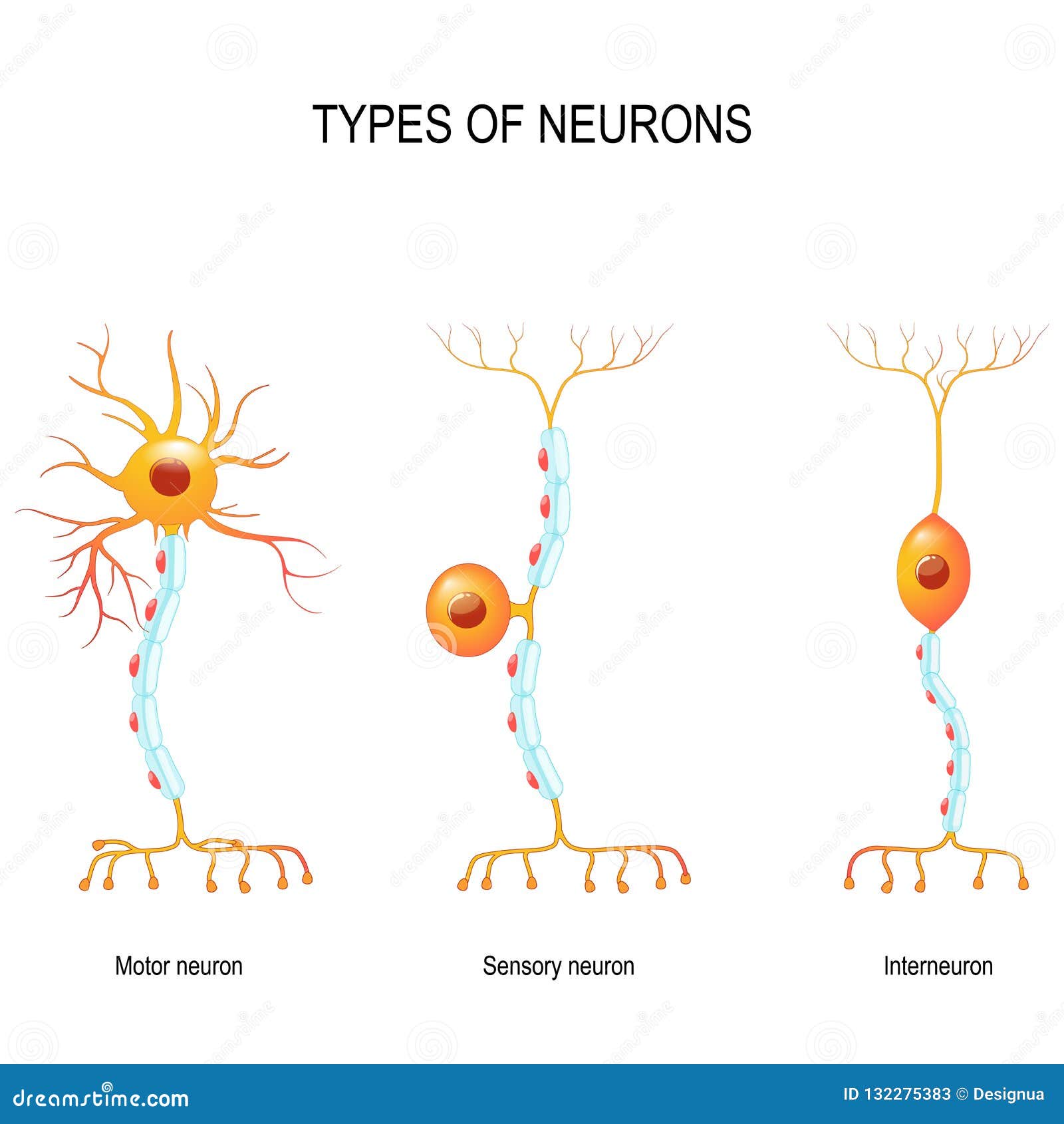
Image de plusieurs types de neurones
Cellule de Scwann
Démyélinisation
Exemple de démyélinisation en vidéo: SEP
Axone
- Souvent lié à une compression
- Dégénérescence de l'axone dans le sens cellulifuge = D. Wallérienne. La repousse atonale est possible par réformation d'un cône de croissance
- D cellulipète = axonopathie correspond à la mort de l'axone vers le coma (dying back) pouvant aboutir à la mort neurone. Potentiellement irréversible
Compression nerveuse
Stade neurapraxie
La compression est de durée brève et ne provoque pas de dommage particulier en dehors d'une interruption plus ou moins brève de la conduction dans le nerf. Entièrement réversible à la levée de la compression ou peu de temps après
Stade d'axonotmésis
La compression est de durée plus longue ou plus intense. Ceci provoque un œdème intra nerveux mal drainé provocant une dégénérescence Wallérienne. A la levée de la compression, le patient récupère plus ou moins une sensibilité et une motricité normale dépendant de l'intensité de la compression.
Stade de neurotmésis
La compression est très intense et de durée longue. Il s'ensuit une axonopathie aboutissant à la mort neuronale. La récupération est ici souvent faible
Examens complémentaires
Electroneuromyographie
Examen standardisé mesurant la vitesse et l'amplitude d'un signal électrique dans un nerf. Possibilité d'analyser la cohérence du signal nerveux avec la motricité par électrode piquée dans le muscle
Baisse de la vitesse mais conservation de l'amplitude => atteinte de la myéline
Vitesse conservé mais baisse de l'amplitude => bloc de conduction: atteinte axonale
Si pas de signal perçu entre émetteur et récepteur => bloc de conduction complet
Biopsie
Prélèvement d'une petite portion de nerf => souvent sur maladie systémique
Potentiels évoqués
Plutôt destinés à une recherche de lésion au niveau du SNC
Neuropathies périphériques
Localisées (mononeuropathies)
Radiculopathie (atteinte des racines spinales): Hernies discales, tumeur, etc.
Plexopathie (atteinte du plexus nerveux): Traumatique, tumeurs, etc.
Tronculopathie (atteinte du segment nerveux: le nerf): Trauma, tumoral, syndrome des loges, etc.
Diffuses
Mononeuropathie multiple: Diabète, sarcoîdose, alcool, etc.
Polyneuropathie (atteinte symétrique et longueur dépendant): Diabète, alcool, Charcot-Marie-Tooth, etc.
Polyradiculoneuropathie (atteinte non symétrique et non longueur dépendante, peut débuter à l'attache des membres): Guillain-Barré
Les douleurs projetées/référées
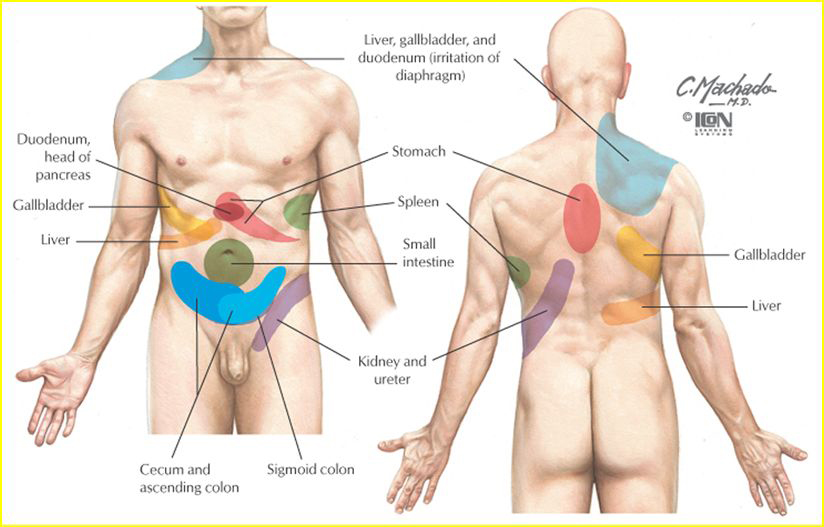
Exemple de douleur projetée
3 types de douleurs projetées/référées
Origine musculo-squelettique:
Le neurone sensitif ramène l'information d'inflammation locale sur un muscle/lig/articulation. Cette information est transmise à un neurone de 2ème ordre, mais ce neurone de 2ème ordre reçoit également de l'info d'autres neurones. Le SNC confond alors la zone enflammée avec un autre territoire.
Ex: lésion lombaire donnant une douleur dans la jambe
Origine viscérale:
Même procédé que précédemment (origine musculo-squelettique).
Ex: Douleur cardiaque ressentie au niveau de l'avant-bras
Compression d'un rameau nerveux:
L'axone comprimé ne code que pour une lésion au niveau de sa terminaison.
Ex: Hernie discale donnant une douleur dans le pied
Neuropathie diffuse
Mononeuropathie multiple:
maladie systémique notamment d'atteinte du système vasculaire => sarcoïdose, périarthrite noueuse, vascularisée, etc. Souvent urgence devant un tableau de syndrome lésionnel à plusieurs endroits.
La sarcoïdose
Polyneuropathie:
Elles sont dite longueur-dépendante et symétrique
Polyneuropathie diabétique:
40% des patients diabétiques de plus de 25 ans d'évolution. Elle peut révéler un diabète de type 2 dans 8% des cas.
Symptômes
Atteinte sensitivo-motrice:
- Pour commencer, paresthésie des orteils / hypoesthésie/anesthésie tardivement avec possiblement ulcération non douloureuse de la plante du pied (pied diabétique)
- Ensuite, les douleurs peuvent tout de même apparaître et l'ensemble étant longueur dépendant donne un tableau progressivement en "gants/chaussettes"
- Ensuite, installation progressive des parésies (atteinte motrice)
Examen clinique
- Sensitif: test sensitif par monofilaments de nylon (conseil: 1 fois par an). ROT et Pallesthésie (sensation vibratoire) à tester également
- Recherche d'anhidrose
- Teste de PA orthostatique. Prise de TA assis puis debout
- Test de force motrice (pied)
Anhidrose
Hypotension orthostatique
Traitement
Etiologique => observance du traitement pour l'hyperglycémie. Les signes neurologique régressent avec un retour à une glycémie normalisée.
Polyneuropathie alcoolique:
Lien entre éthanol et polyneuropathie n'est pas clair. Est-ce un déficit en vit. B1, nécessaire à la dégradation hépatique de l'éthanol, qui en est à l'origine?
Symptomatologie
- Paresthésie au niveau des orteils
- Douleurs importantes => hyperpathie (douleurs permanentes liées à des stimuli mécaniques)
- Crampes (nocturnes) + parésie
Examens complémentaires
Ponction lombaire => hyperprotéinorachis
ENMG (électroneuromyogramme) => bloc de conduction
Traitements
- Vit. B1
- Compléments protéique
- Anti-dépresseur tricalcique
- Sevrage alcoolique
Polyradiculoneuropathie:
Atteinte différente parties des segments de membres indifféremment de la distance et de manière non-symétrique
Syndrome de Guillain-Barré:
Atteinte autoimmune du SNP. Quelques semaines avant le début de la pathologie: événements infectieux, accouchement, vaccin, etc.
Peut arriver après une opération (très rare)
Physiopathologie
Inflammation liée à l'action autoimmune, lymphocyte et macrophage envahissent les nerfs. Crée une démyélinisation et atteinte atonale possible dans les cas les plus sévères.
Symptomatologie
Débute par une atteinte sensitive suivie en quelques jours d'une atteinte motrice. Non longueur dépendant et non symétrique.
Evolution: La majorité des patients récupèrent presque complètement et ne referont pas de rechute au cours de leur vie. Certains conserveront un handicap et d'autres mourront des suites de complications respiratoires (létalité de 2 à 5 %)
Phase d'extension: 1 à 2 semaines et donne un syndrome massif
Phase de plateau: stabilisation de l'évolution durant environ 1 mois
Phase de rémission: plusieurs mois (6 à 18 mois). Dépendant du type d'atteinte
Traitements
Hospitalisation immédiate avec prise en charge symptomatique
Traitement immunomodulateur. 85% des patients récupèrent
Les céphalées:
On peut les classer en 3 groupes
Les céphalées primaires
Céphalées de tension (musculaire):
Elle touche entre 70 et 80% des personnes au cours de leur vie et 40% au moins une fois par an.
Physiopathologie:
CdT épisodique (inf à 15j/mois):
- Serait lié à une tension des muscles sous-occipitaux
- Stress => augmentation de la tension musculaire
CdT chronique (sup. à 15j/mois):
- Dysfonction du SNC dans les circuits inhibiteurs de la nociception
- Comorbidité associée => dépression
Diagnostic:
Au moins 2 parmis les critères suivants:
- Douleur faible à modérée
- Douleur cède lors de l'activité physique
- Douleur bilatérale (en casque)
- Douleur non pulsative, en compression
Il n'y a généralement pas de nausée/vomissement. Par contre possibilité d'avoir des photo ou phonophobie (voir les 2). Souvent associé avec le stress, la fatigue, etc.
Traitements:
=> antalgie modérée: aspirine, paracétamol, ibuprofène, etc.
=> triptans inefficaces
Migraine:
Atteint environ 15% de la population mondiale (11% en Suisse). 2 à 3 femmes pour 1 homme. Les crises débutent généralement avant 40 ans.
La migraine se déroule en plusieurs phases:
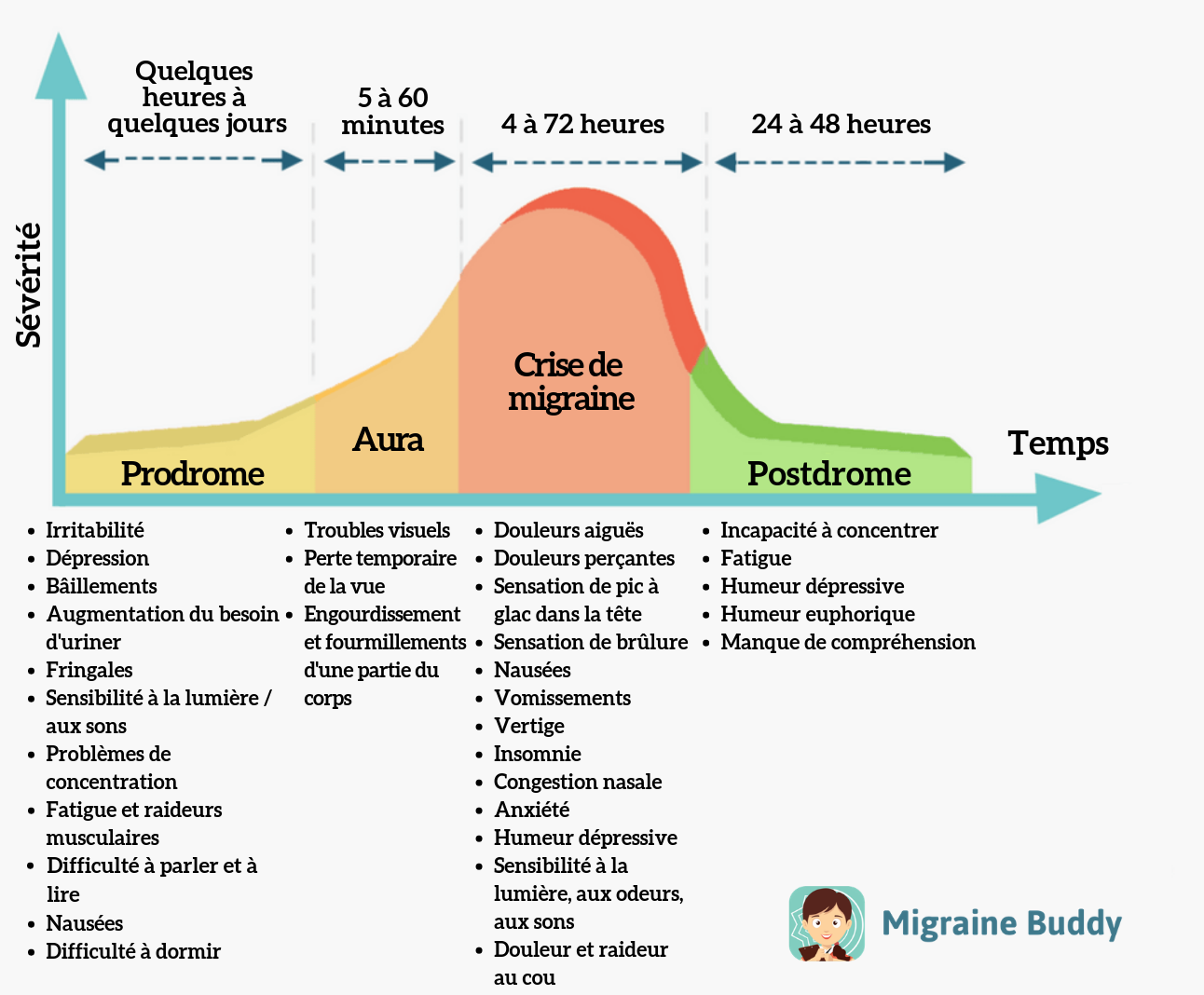
Phases de la migraine
Phase intercritique:
N'est pas exempt de céphalée, notamment de céphalées de tension
Phase de prodromes (signes avant coureurs chez environ 60% des migraineux):
Surviennent 1 à 2 jours avant la crise migraineuse. Par atteinte probable de l'hypothalamus.
Se traduit par : Modification de sensation de faim / soif / température corporelle / troubles digestifs, humeur, etc.
Phase d'aura (40% des migraineux):
Se traduit par un trouble neurologique entièrement réversible. Durée: min. 5 minutes / max. 80 minutes
Différence entre migraine avec aura et AVC
Physiopathologie:
Elle est liée à la dépression corticale envahissante. Phase d'hyperactivité suivit d'une phase de diminution d'activité.
Commence postérieurement (cortex visuel) et se dirige antérieurement.
Symptômes:
Majoritairement visuelle avec apparition de taches lumineuses (phosphène), mais peut être également sensitive (hypoesthésie, paresthésie, etc.), langage, auditif, etc.
Phase douloureuse / de crise (crise migraineuse):
Physiopathologie:
Le nocicepteur (soma situé dans le ganglion trigéminale) se met (pour une raison ignorée) à produire de la CGRP (calcitonin gêne related protéines). Celle-ci provoque une inflammation dite stérile stimulant le nocicepteur.
De plus le nocicepteur est en carence de récepteur 5HT (sérotonine) permettant physiologiquement de diminuer l'influx nociceptif. Conjointement, on observe une baisse de la sérotonine.
=> Hypothèse de l'étiologie gastro-intestinale: maladie inflammatoire du système digestif qui augmente la sensibilité à l'inflammation
Phase post-critique (postdrome)
Diagnostic de la migraine
Il faut valider 2 critères permis les 4 suivants:
- Douleurs pulsatives
- Douleurs modérées à intenses
- Douleurs sont aggravées par l'activité physique
- Douleurs en hémicrâne/unilatéral
Durant la crise douloureuse au moins 1 des 2 critères suivants:
- Nausées et/ou vomissements
- Photo + phonophobie
5 crises d'affilées doivent répondre au critère ou 2 crises avec aura
Les crises douloureuses sans traitement durent entre 4 et 72h.
Facteur favorisant la survenue des crises
- Stress ou détente brutale
- Menstruations => migraine cataméniale
- Manque de sommeil
- Aliments (sulfites, nitrites, etc.)
Traitements
Médicaux:
=> triptans (agonistes sérotoninergique)
=> aspirine, ibuprofène, etc.
Autres:
=> caféine, citrate de magnésium, coenzyme Q10, ergothérapie, etc.
Hygiène de vie:
=> Pas d'excès
=> Sophrologie, massages, etc.
=> Régime cétogène
Névralgie trigéminal (névralgie du V):
Elle est liée à la compression du nerf V (V1,2 et/ou 3) par une artère (primaire) toujours unilatéral et du même côté
Symptome
Douleur brève (11 secondes) à type de décharge électrique.
Survient souvent par salve
Examen clinique normal
Petite paresthésie sont possible. Mais hypoesthésie ou les paresthésies continues font rechercher un autre diagnostic (céphalée secondaire => tumeur
Diagnostic
Imagerie IRM/Scan
Traitement
Antiepileptique (augmenter l'inhibition). Chirurgie => thermoagulation pour détruire spécifiquement les fibres nociceptives
Céphalées trigémino-autonomiques
Algie vasculaire de la face:
Atteint 1 personne sur 1000. Atteint surtout les hommes jeunes.
Mêle une activation physiologique du V (nociceptif) associé à une activation du système parasympathique. Les mécanismes d'activation restent mals connus.
Clinique:
- Unilatérale
- Douleur Intense à type de broiement, arrachement survenant par épisodes de 15' à 3h pouvant se répéter par salve quotidienne. Dure généralement qq jours à qq semaines.
Signes autosomiques:
- Larmoiement (90% des cas)
- Ecoulement nasale
- Oedème palprébral
- Injection conjonctivale
- Sudation
- Rougeur cutanée
Associé: possible photo/phonophobie
Traitements:
- Pas de traitements curatifs
- Traitement de crise => triptans/oxygénothérapie calme la crise en une 10ène de minutes
- Traitement de fond: lithium, corticoïdes
Hémicranie paroxystique chronique
SUNCT (short-lasting unilateral neuralgiform headache attacks with conjonctival injection and tearing
Etc.
Les céphalées secondaires
Tumeur
Hémorragie subarachnoïde
Artérite temporale à cellule géante (maladie de Horton)
Céphalées des spécialistes (problèmes dentaires, atteinte ORL, ophtalmique, etc.
Hydrocéphalie
Céphalée iatrogène (médicaments) => céphalée par abus de médicaments (CAM)
Les névralgies => type névralgie d'Arnold
Epilepsies
Crise d'épilepsie 2x minimum (idéalement une crise monitorée par EGG) au moins 24h d'écart non provoquées = maladie épilepsie.
Il faut les différencier des crises convulsionnelles fébriles qui sont souvent répétées sur 24h.
Crise d'épilespsie correspond à l'activité hyperintense, hypersynchrone d'un foyer neuronal appelé foyer épileptogène.
La maladie épilepsie se divise en 2 groupes: généralisée / partielle.
Physiopathologie:
- Lié à un excès de stimulation (souvent synapse glutamatergique)
- Lié à un défaut d'inhibition (souvent synapse GABAergique)
Associé à des connexion ephaptiques (axone-axone) expliquant la synchronisation
Epilepsie généralisée
Epilepsie d'absence:
Plus fréquente chez les enfants, disparaît souvent à l'âge adulte. Marquée par des crises brèves quelques 10ène de secondes où l'enfant perd conscience => "dans la lune"
Tonico-clonique:
Crise d'épilepsie débutant par la phase tonique (hypertendus musculaire), suivit par la phase myoclonique (mouvements brusques, brefs et de faible amplitude) et se termine par la phase de récupération (plus ou moins longue) avec céphalée, perte d'urine possible, etc.
Myoclonique / tonique possible également
Crises partielles
Généralement pas de perte de conscience
- Crise simple: forme très variée (sensitif, sensoriel, moteur, autosomique, etc.)
- Crise complexe: souvent automatisme gestuel (mâchonnement, grattage, etc.) avec parfois perte de connaissance
Traitements
Prise en charge de la crise
- Ne pas entraver le patient
- Eloigner les objets dangereux, retirer les lunettes
- Bon sens
Traitement de fond
- Augmentation de l'inhibition: barbiturique, benrodiazepine, valproate, etc.
- Diminuer l'excitation: antagoniste glutamatergique (lamotrigine, etc.)
- Stabilisation des membranes neurones: Ethosuximide
Complications
Etat de mal épileptique:
- Durée anormalement longue de la crise (> 5 min.) pouvant engager le pronostic vital
- Crise répétée sans retour à la conscience entre les 2
Accident vasculaire cérébraux (AVC):
Ischémie d'un territoire du SNC => infarctus (nécrose du parenchyme cérébral). Cette définition s'étend également à l'espace subarachnoïdien (hémorragie subarachnoïdienne).
16'000 cas/an en Suisse. 2ème cas de démence après Alzheimer et 1ère cause d'handicap physique devant la maladie de Parkinson.
Ischémique (80%)
15% de décès
Athérosclérose
Embolie (thrombus cardiaque)
Microangiopathie
Idiopathique (25% des AVC Ischémiques)
Hémorragique (20%)
25 à 50% de décès
Microangiiopathie (il est dans les deux)
Rupture d'anévrisme
Clinique:
L'AVC est le diagnostic jusqu'à preuve du contraire en cas d'apparition de signes neurologiques brutaux. Ces signes persistent au-delà d'1h. Habituellement pas de prodrome.
Ex: dans le cas de l'hémorragie sub-arachnoïdienne => céphalée intense d'apparition brutale
Diagnostic:
Imagerie d'urgence Scan (acquisition plus rapide de l'image) ou IRM (bonne définition également mais acquisition plus longue
Prise en charge de l'AVC
Hémorragique:
Diminution de la pression artérielle et si besoin neutralisation des anticoagulants. Si hémorragie entraînant une hypertension intracrânienne => drainage pour éviter le syndrome d'engagement. Option chirurgicale dépendant du patient, du saignement et de la rapidité de la prise en charge
Ischémique:
Thrombolyse si patient pris à temps (moins de 3h après l'AVC, à discuter devant le contexte)
Oxygénothérapie pour augmenter les chances de récupération (à l'étude)
Infection du SNC
Méningite
Virale 70%
Physiopathologie:
A partir d'un foyer et se développant en une virémie à partir de laquelle l'infection peut avoir lieu. Le mécanisme de pénétration du virus à travers la membrane hémato-méningée est inconnue.
Agent pathogène:
- Entérovirus dont fait partie le poliovirus
- Herpes virus simplex
- Rougeole
- Oreillons
Symptome:
Syndrome grippal: fièvre, céphalée, arthralgie, myalgie, toux, expectorations, etc.
Parfois syndrome méningé => céphalées / raideur nucale / nausée-vomissement, photophobie, photophobie, etc.
Se complique rarement d'un syndrome confusionnel => atteinte de l'encéphale
Signes cliniques:
- Raideur nucale => signe de Kernig et Brudzinski
- Signe d'installation rapide
Signe de Kernig
Signe de Brudzinski
Traitement:
- Guérison spontanée en 8/10 jours
- Aciclovir => antiviral
Bactérienne 20 à 25%
Physiopathologie:
A partir d'une bactériémie, elle même issue d'un foyer (svt ORL, dentaire)
Agent pathogènes:
- Pneumocoque
- Méningocoque
- Lystériose, Borella (maladie de Lyme), bacille de Koch (tuberculose), treponène (syphilis), etc.
Symptôme:
- Syndrome infectieux (fièvre)
- Syndrome méningé
- Dans les 24/48h syndrome confusionnel
Signe clinique:
Kernig et Brudzinski
Examen complémentaire:
Ponction lombaire
Traitements:
Sans attendre les résultats de la PL => antibiothérapie à large spectre. Si bactérien => antibiothérapie ciblée
Le reste étant infectieux: champignons, levures, parasites, algues, médicamenteux, auto-immunité, etc.
Encéphalite
Dans l'encéphalite, virus et bactérie ont la même gravité, mais l'évolution est classiquement plus lente que de la méningite.
Taux de létalité est de 70% sans traitement. Entre 10 et 30% avec traitement => en Suisse, le taux de létalité est de 6%.
Agents pathogènes viraux: HSV, VZV, EBV, HIV, etc.
Agents pathogènes bactériens: Listériose, bacille de Koch, bartonella, etc.
Signes cliniques:
- Apparition de signes neurologiques (n'importe lesquels) avec souvent syndrome confusionnel.
- Apparition de crises d'épilepsie.
- Les signes évoluent sur qq jours à quelques semaines.
Examens complémentaires:
- Ponction lombaire
- IRM/EEG
Traitement:
- Virus => Aciclovir
- Bactérie => antibiothérapie ciblée
- Carticoïdes permettant de diminuer l'oedème
- Si épilepsie => antiépileptiques
Méningo-encéphalique
Myélite (moelle-épinière)
Syndrome pyramidal:
Par atteinte des voies corticoïdes-spinales ou du cortex moteur
Vidéo: liste de vidéos sur le syndrome pyramidal
Etiologie:
- AVC
- Tumeur
- Traumatisme
- Sclérose en plaque
- Etc.
Symptômes et signes cliniques:
- Va de la parésie à la paralysie
- Signe pathognomonique => signe de Babinski: positif avec une élévation de l'hallux du côté le plus souvent opposé à la lésion.
2 phases d'atteintes:
1er temps: paralysie flasque => ROT absent ou diminué
2ème temps: paralysie spastique => ROT sont vifs, polycinétique et diffus. Hypertonie en "lame de canif"
Syndrome extra-pyramidale:
Le système extra-pyramidal nait des noyaux gris centraux et du cervelet/noyaux du pont
Système pyramidale et extra-pyramidale
Il est à l'origine de mouvements involontaires comme:
- Tremblement posturaux et de repos (Parkinson)
- Myoclonie
- Dyskinésie (mouvement anormaux en rotation) / chorée
- Tics (mouvements répétés)
- Etc.
Syndrome de Parkinson:
Le syndrome extra-pyramidal le plus fréquent. Il peut être lié à la prise de psychotropes, à un AVC ou à la maladie de Parkinson
Symptome
Triade:
- Tremblement de repos et augmente lors de la concentration (calcul mental par exemple)
- Hypertonie en roue dentée
- Akinésie: diminution des mouvements involontaires (expression facial, ballant des bras, etc.)
Maladie de parkinson => 0,8% de la population Suisse
Physiopathologie:
Il s'agit d'une accumulation d'une protéine déconformée => l'alpha-synucléide. Cette protéine perd sa solubilité et précipite en formant les corps de Lewy. Ces derniers sont neurotoxiques et provoquent la mort neuronale. Cette pathologie commence au niveau du locus niger, composé de neurones dopaminergiques jouant un rôle moteur
Traitements:
- L-DOPA: traitement symptomatologique dont l'efficacité dure entre 8 et 15 ans
- Activité physique: stimule la production de dopamine
- Chirurgie: Neurostimulation profonde. Implant dans la région sub-thalamique d'électrode