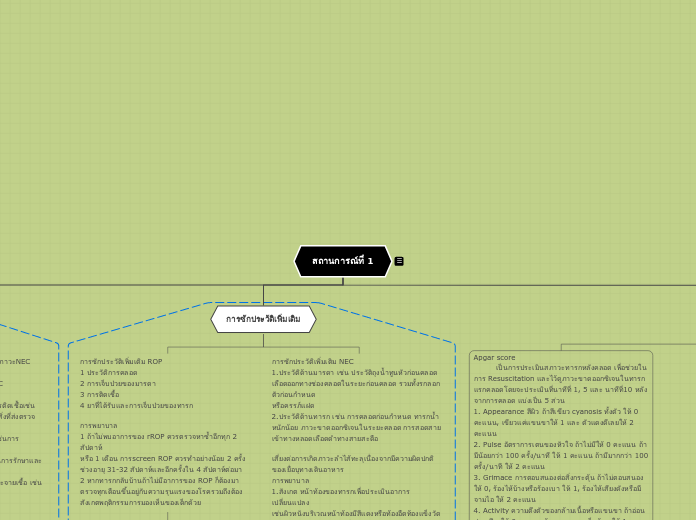
สถานการณ์ที่ 1
61101440 นางสาวจินดารัตน์ สยามประโคนธนายุ
คำสำคัญ
ROP
Retinopathy of Prematurity เป็นโรคของจอประสาทตาที่พบในทารกที่คลอดก่อนกำหนดและมีน้ำหนักแรกเกิดน้อย อันเนื่องมาจากความผิดปกติในการสร้างเส้นเลือดที่เลี้ยงจอประสาทตาและแสดง อาการทางคลินิกในลักษณะของ proliferative vitreoretinopathy ซึ่งแม้ว่าส่วนใหญ่ของผู้ป่วยที่เป็นโรคนี้จะหายเองได้ก็ตาม แต่ในรายที่มีการดำเนินโรคไปสู่ระยะรุนแรง จอประสาทตาจะถูกดึงรั้งจนหลุดลอก ทำให้ผู้ป่วยสูญเสียสายตาจนถึงขั้นตาบอดได้
ในกรณีศึกษาจะพบ
ด้าน Rt Stage III zone II: Ridge with extraretinal fibrovascular proliferation from the posterior circle (zone I) to the nasal ora anterior ในระยะนี้จะพบ fibrovascular tissue เจริญออกมาจากสันนูนเข้าไปในวุ้นตา (vitreous)
ด้าน Lt Stage I zone II: Demarcation line between vascularized and avascular retina from the posterior circle (zone I) to the nasal ora anterior ในระยะนี้จะเห็นเป็นแนวเส้นคั่นระหว่างจอประสาทตาด้านหน้าที่ไม่มีเส้นเลือด และจอประสาทตาด้านหลังที่มีเส้นเลือด แนวเส้นนี้จะแบนราบอยู่ในระนาบเดียวกับจอประสาทตา http://www.imrta.dms.moph.go.th/imrta/images/pdf_cpg/2547/06.pdf
TPN
Total Parenteral Nutrition คือการให้สารอาหารผ่านทางเส้นเลือดดำใหญ่ ซึ่งจะให้อาหารตามความต้องการทั้งจำนวนพลังงานและสารอาหารที่ครบถ้วน ซึ่งจะมีความเข้มข้นสูงมาก และต้องให้ทาง central Parenteral Nutrition
ยาและการบริหารยา
2)Metronidazole
•กลุ่มยา: Antibiotic กลุ่ม Antiprotozoa
•ยังยั้งการสร้างผนังโปรตีน
•การบริหารยา
-IV fusion S20 min อัตราเร็ว 5m/min
•การผสมยาพร้อมใช้ premixed infusion
solution IV drip 30-60 นาที
(25-50 drop/min)
•ผลข้างเคียง
-คลื่นไส้
-อาเจียน
-ไข้
1)Cefotaxime
•กลุ่มยา: Cephaloporin
•กลไกการออกฤทธิ์: ยับยั้งการเจริญเติบโตของแบคทีเรีย
•การบริหารยา
-IV push 3นาที
-IV drip 30นาที (50drop/min)
•การผสมยาด้วยตัวทำละลายแล้วเจือจางด้วย SWFI
หรือ NSS เป็น 10ml
•ผลข้างเคียง
-ไข้
-หายใจไม่สม่ำเสมอ
-อาการแพ้
Apgar score
เป็นการประเมินสภาวะทารกหลังคลอด เพื่อช่วยในการ Resuscitation และไว้ดูภาวะขาดออกซิเจนในทารกแรกคลอดโดยจะประเมินที่นาทีที่ 1, 5 และ นาทีที่10 หลังจากการคลอด แบ่งเป็น 5 ส่วน
1. Appearance สีผิว ถ้าสีเขียว cyanosis ทั้งตัว ให้ 0 คะแนน, เขียวแค่แขนขาให้ 1 และ ตัวแดงดีเลยให้ 2 คะแนน
2. Pulse อัตราการเตนของหัวใจ ถ้าไม่มีให้ 0 คะแนน ถ้ามีน้อยกว่า 100 ครั้ง/นาที ให้ 1 คะแนน ถ้ามีมากกว่า 100 ครั้ง/นาที ให้ 2 คะแนน
3. Grimace การตอบสนองต่อสิ่งกระตุ้น ถ้าไม่ตอบสนองให้ 0, ร้องไห้บ้างหรือร้องเบา ให้ 1, ร้องไห้เสียงดังหรือมีจามไอ ให้ 2 คะแนน
4. Activity ความตึงตัวของกล้ามเนื้อหรือแขนขา ถ้าอ่อนปวกเปียกให้ 0 คะแนน ถ้าแขน ขางอเล็กน้อย ให้ 1 คะแนน ถ้าแข็งแรงเคลื่อนไหวได้ดีให้ 2 คะแนน
5. Respiratory rate การหายใจ ถ้าไม่หายใจให้ 0 คะแนน ถ้าหายใจช้า/ไม่สม่ำเสมอ ให้ 1 คะแนน ถ้าร้องเสียงดังดีให้ 2 คะแนน
-ทารกที่ Apgar score อยู่ในช่วง 0-3 คะแนน แสดงว่าอยู่ในภาวะไม่ดี หรือมีภาวะขาดออกซิเจนอย่างรุนแรง
-ทารกที่ Apgar score อยู่ในช่วง 4-6 คะแนน แสดงว่าอยู่ในภาวะปานกลาง หรือมีภาวะขาดออกซิเจนเล็กน้อย
-ทารกที่ Apgar score อยู่ในช่วง 7-10 คะแนน แสดงว่าอยู่ในภาวะดี ไม่ขาดออกซิเจน
RDS
Respiratory distress syndrome กลุ่มอาการหายใจลำบากที่พบบ่อยในทารกที่คลอดก่อนกำหนด จะปรากฏอาการภายใน 6 ชั่วโมงหลังคลอด และมีความรุนแรงขึ้นตามลำดับ เกิดจากปอดที่ยังทำงานไม่สมบูรณ์ ซึ่งขาดสารลดแรงตึงผิวหรือการสร้างสารลดแรงตึงผิวในปอดได้ช้าหรือไม่สมบูรณ์
NEC
Necrotizing enterocolitis เป็นโรคที่มีภาวะของลำไส้เน่าตายและมีการทะลุของผนังลำไส้ เล็กและลำไส้ใหญ่ มักพบในทารกคลอดก่อนกำหนด และน้ำหนักตัวน้อย
การซักประวัติเพิ่มเติม
การซักประวัติเพิ่มเติม NEC
1.ประวัติด้านมารดา เช่น ประวัติถุงน้ำทูนหัวก่อนคลอด เลือดออกทางช่องคลอดในระยะก่อนคลอด รวมทั้งรกลอกตัวก่อนกำหนด
หรือครรภ์แฝด
2.ประวัติด้านทารก เช่น การคลอดก่อนกำหนด ทารกน้ำหนักน้อย ภาวะขาดออกซิเจนในระยะคลอด การสอดสายเข้าทางหลอดเลือดดำทางสายสะดือ
เสี่ยงต่อการเกิดภาวะลำไส้ทะลุเนื่องจากมีความผิดปกติ
ของเยื่อบุทางเดินอาหาร
การพยาบาล
1.สังเกต หน้าท้องของทารกเพื่อประเมินอาการเปลี่ยนแปลง
เช่นผิวหนังบริเวณหน้าท้องมีสีแดงหรือท้องอืดท้องแข็งวัดความยาวรอบท้องทุก2-3ชั่วโมง และ ฟังเสียงการเคลื่อนไหวของลำไส้
2. สังเกตอาการผิดปกติของระบบอื่นๆเช่นภาวะหยุดหายใจหัวใจเต้นช้า ซึม หรืออุณหภูมิร่างกายไม่คงที่
3. สังเกตอาการผิดปกติของทางเดินอาหารเช่นการดูดนมไม่ดีมีอาหารเหลือค้างในกระเพาะอาหารอาเจียนเป็นเลือดหรือภาวะท้องอืด
4. พยายามหลีกเลี่ยงการจับต้องบริเวณหน้าท้องของทารก
5. ดูแลให้ทารกงดน้ำและอาหารทางปากและให้ได้รับสารน้ำ และสารอาหารทางหลอดเลือดดำอย่างเพียงพอ
6. ดูแลให้ทารกได้รับการถ่ายภาพรังสีตามแผนการรักษาของแพทย์
สิ่งที่ต้องประเมินเพิ่มเติม
1.ประเมินค่า Oxygen sat
2.ฟัง bowel sound
3.V/S
4.ประเมิน ABG/Electrolyte/Anion Gap/CBC
5.ฟังเสียง secretion ที่ปอด
การซักประวัติเพิ่มเติม ROP
1 ประวัติการคลอด
2 การเจ็บป่วยของมารดา
3 การติดเชื้อ
4 ยาที่ได้รับและการเจ็บป่วยของทารก
การพยาบาล
1 ถ้าไม่พบอาการของ rROP ควรตรวจหาซ้ำอีกทุก 2 สัปดาห์
หรือ 1 เดือน การscreen ROP ควรทำอย่างน้อย 2 ครั้ง
ช่วงอายุ 31-32 สัปดาห์และอีกครั้งใน 4 สัปดาห์ต่อมา
2 หากทารกกลับบ้านถ้าไม่มีอาการของ ROP ก็ต้องมาตรวจทุกเดือนขึ้นอยู่กับความรุนแรงของโรครวมถึงต้องสังเกตพฤติกรรมการมองเห็นของเด็กด้วย
การซักประวัติเพิ่มเติม RDS
1 การทดสอบ capillary refill
2 หายใจหอบเหนื่อยมานานเท่าไหร่แล้วก่อนมาโรงพยาบาล
ทารกมีภาวะบกพร่องในการแลกเปลี่ยนออกซิเจน
เนื่องจากขาดสาร surfactant
การพยาบาล
1 ประเมินภาวะการขาดออกซิเจนและภาวะกรด
2 จัดท่านอนให้ท่อทางเดินหายใจตรง ดูดเสมหะ
ทุกๆ 2-3 ชั่วโมงตามความจำเป็นโดยใช้แรงดันในการดูด
60-80 มิลลิเมตรปรอทใช้เวลาในการดูดเสมหะไม่ควร
เกิน 5 ถึง 10 วินาทีใน 1 ครั้ง
3 ให้ออกซิเจนโดยผ่านทางเครื่องช่วยหายใจเมื่อหายใจได้เองให้เปลี่ยนเป็นออกซิเจนครอบทางศีรษะสูงให้ออกซิเจนไม่ควรเกิน 40 ถึง 60 เปอร์เซ็นต์เพื่อป้องกันการเกิด retionopathy of prematurity ROP
4 ควบคุมอุณหภูมิทารกให้เหมาะสมโดยให้อยู่ในตู้อบ
ข้อวินิจฉัยทางการพยาบาล
ข้อวินิจฉัย: เสี่ยงต่อการติดเชื้อเนื่องจากมีภาวะNEC
ข้อมูลสนับสนุน: ท้องอืด รับนมได้ไม่ดี
Film abdomen พบ NEC
เป้าหมาย: ไม่มีความเสี่ยงต่อการติดเชื้อ
เกณฑ์การประเมินผล: ไม่มีอาการของการติดเชื้อเช่นอาการซึมดูดนมไม่ดีตัวเย็น, ไม่พบเชื้อในสิ่งที่ส่งตรวจ
กิจกรรมการพยาบาล
1. สังเกตอาการช่อนเร้นของการติดเชื้อเช่นการ เปลี่ยนแปลงของอุณหภูมิร่างกายภาวะซืด
2. ดูแลให้ทารกได้รับยาปฏิชีวนะตามแผนการรักษาและ สังกตอาการแทรกซ้อนจากการให้ยา
3. ให้การดูแลทารกเพื่อป้องกันการแพร่กระจายเชื้อ เช่น ล้างมือก่อนและหลังให้การพยาบาลทารก
ข้อวินิจฉัย: เสี่ยงต่อการเกิดภาวะลำไส้ทะลุเนื่องจากมีความผิดปกติของเยื่อบุทางเดินอาหาร
ข้อมูลสนับสนุน: ท้องอืด, รับนมได้ไม่ดี, อาเจียน
เป้าหมายการพยาบาล: ไม่เสี่ยงต่อการเกิดภาวะลำไส้ทะลุ
เกณฑ์การประเมินผล: ไม่มีอาการของการเกิดภาวะแทรกซ้อน เช่น ภาวะลำไส้ทะลุ
กิจกรรมการพยาบาล
1. สังเกตหน้าท้องของทารกเพื่อประเมินอาการเปลี่ยนแปลง เช่น ผิวหนังบริเวณ หน้าท้องมีสีแดงหรือท้องอืด ท้องแข็ง วัดความยาวรอบท้องทุก 2-3 ชั่วโมง และฟังเสียงการเคลื่อนไหวของลำไส้
2. สังเกตอาการผิดปกติของระบบอื่นๆ เช่น ภาวะหยุดหายใจ หัวใจเต้นช้า ซึม หรืออุณหภูมิร่างกายไม่คงที่
3. สังเกตอาการผิดปกติของทางเดินอาหาร เช่นดูดนมไม่ดี
มีอาหารเหลือค้างใน กระเพาะอาหาร อาเจียนเป็นเลือดหรือภาวะท้องอืด
4. พยายามหลีกเลี่ยงการจับต้องบริเวณหน้าท้องของทารก
5. ดูแลให้ทารกงดน้ำและอาหารทางปาก และให้ได้รับสารน้ำและสารอาหารทาง หลอดเลือดดำอย่างพอเพียง
ข้อวินิจฉัย: เสี่ยงต่อการขาดออกซิเจน เนื่องจากปอดยังทำงานได้ไม่ดี และสาร Surfactant มีน้อย
ข้อมูลสนับสนุน: GA 28 week, การสร้างสาร surfactant ในปอดยังไม่สมบูรณ์, หายใจลำบาก, เขียว
เป้าหมายการพยาบาล: ได้รับก๊าซออกซิเจนอย่างเพียงพอ
เกณฑ์การประเมินผล: RR 40-60 ครั้ง/นาที ผิวสีแดง ไม่มีหายใจหอบเหนื่อย
กิจกรรมการพยาบาล
1. สังเกตลักษณะและอัตราการหายใจอย่างสม่ำเสมอ พร้อมทั้งนับอัตราการหายใจให้ ครบหนึ่งนาที ถ้าหายใจมีการดึงรั้งของกระดูก หรือกล้ามเนื้อระหว่างซี่โครงหายใจเร็ว กว่า 60 ครั้ง/นาที เขียว หายใจออกมีเสียงดัง ต้องรีบให้การช่วยเหลือทางด้านการ หายใจ เช่น ดูดน้ำลาย เสมหะออกจากปาก จมูก เมื่อมี Secretion เพื่อให้ทางเดิน หายใจโล่ง
2. ใช้หมอนทรายเล็กๆ หรือผ้าอ้อมม้วนเล็กๆ หนุนใต้ไหล่ เพื่อให้ทางเดินหายใจตรง
3. ให้ทารกนอนตะแคงหน้าเสมอเพื่อให้น้ำลายเสมหะไหลออกจากปากจมูกได้ สะดวก ป้องกันการสูดสำลัก
4. คอยกระตุ้นทารก เช่น ดีดฝ่าเท้า เมื่อกลั้นหายใจ เพื่อป้องกันการหยุดหายใจ
5. ถ้าหยุดหายใจนานเกิน 20 วินาที เขียวนานต้องรายงานแพทย์เพื่อพิจารณาช่วยการหายใจโดยใช้แรงดันบวก หรือเครื่องช่วยหายใจต่อไป
ข้อวินิจฉัย: อุณหภูมิร่างกายต่ำเนื่องจากศูนย์ควบคุมอุณหภูมิของร่างกายยังทำงานไม่สมบูรณ์
ข้อมูลสนับสนุน: อุณหภูมิ 26 องศาเซลเซียส ทารกมี activity น้อย
เป้าหมาย: สามารถควบคุมอุณหภูมิให้อยู่ในช่วงปกติได้
เกณฑ์การประเมิน: มีอุณหภูมิร่างกายอยู่ในช่วงปกติ (36.9- 37.1)
กิจกรรมการพยาบาล
1. ให้ทารกอยู่ในตู้อบที่มีอุณหภูมิพอเหมาะตามน้ำหนักทารก
2. เมื่อรับทารกจากห้องคลอดให้รีบชั่งน้ำหนักแล้วนำเข้าอบที่เตรียมไว้ทันทีโดยไม่ต้องทำความสะอาคร่างกายและปรับอุณหภูมิอบให้เหมาะสมกับอุณหภูมิของทารกอย่างสม่ำเสมอ
3. วัดสัญญาณชีพตามความเหมาะสม
4. ก่อนจับต้องทารกต้องเช็ดมือให้แห้งและให้มืออุ่นอยู่เสมอ